Az eLitMed.hu orvostudományi portál a böngészés tökéletesítése érdekében cookie-kat használ.
Ha bővebb információkat szeretne kapni a cookie-k használatáról és arról, hogyan módosíthatja a beállításokat, kattintson ide: Tájékoztató az eLitMed.hu Cookie-használatáról.
Részletes keresés
Kérjük, állítsa be a paramétereket!
Találatok száma: 2339
A neuropszichológiai vizsgálat helye a neuroimmunológiai betegek ellátásában – egy sclerosis multiplexes páciens esettanulmánya
Bevezetés: A neuropszichológiai vizsgálat a neuroimmunológiai betegek ellátásában is egyre hangsúlyosabb szerepet kaphat. Jelen esettanulmányban egy sclerosis multiplexes (SM) páciens esetén keresztül kívánjuk be- mutatni a neuropszichológiai vizsgálat jelentőségét. Az SM az esetek 2,3%-ában pszichiátriai tünetekkel indul, melyek jelentős részét major depresszió (56%), illetve pszichotikus zavarok (32%) teszik ki. Ezek a tünetek a betegség előrehaladtával gyógyszeres kezelés ellenére is csak lassú javulást mutatnak, sok esetben végig jelen vannak a kórtörténetben, késleltetik a diagnózist, valamint nehezítik a betegek együttműködését. Tárgyalás: A 44 éves férfi 8 éve diagnosztizált, aktuálisan terápiában nem részesülő SM-beteg. A neuropszichológiai vizsgálatra depressziós tünetek, adherencia- és compliance-hiány miatt került sor. A vizsgálat során Téri Komplex Ábrát, Bells tesztet, Pieron Tesztet, Kerítéspróbákat, Kulcskeresési Feladatot, Történet Felidézést, Trail Making Feladatot, Állatkert Tesztet, AKV-t végeztünk, valamint Minnesota Multiphasic Personality Inventory-2 Teszt felvételére is sor került. A kognitív funkciók tekintetében az anterográd memóriában és a frontális funkciókban mutatkozott eltérés. Az MMPI-2 Teszt kissé túlzott tünetészlelés mellett valid lett, a fő skálákon személyiségzavar képét mutató fűrészfog-elrendezést mutatott. Konklúzió: Az eredmény visszajelzésként szolgált a páciens kezelőorvosának és a rehabilitációs teamnek. Emellett objektivizálta a pszichés nehézségeket, elősegítve a megfelelő gyógyszeres terápiát és a pszichiátriai gondozást, valamint jó alapot teremtett a kezdetben alacsony adherenciájú pácienssel való hosszabb távú együttműködéshez.
Központi idegrendszeri vasculitis gyanújával vizsgált betegek vizsgálati eredményeinek retrospektív feldolgozása (OMIII, 2016–2021)
Bevezetés: A központi idegrendszeri (KIR) közép- és nagyérvasculitisek az intracranialis és nyaki artériák gyulladásával járó betegségek, melyek az érfal megvastagodása miatt az artériák szűkületét vagy elzáródását okozhatják. Ezen vasculitisek leggyakoribb tünete az agyi infarktus, az átmeneti agyi keringési zavar és a fejfájás. A primer KIR-vasculitis kizárólag az intracranialis ereket érinti, eredete ismeretlen. A szekunder KIR-vasculitisben az intracranialis erek gyulladása szisztémás kórkép (például SLE, HSV-fertőzés) részeként alakul ki. Célkitűzés: Az OMIII (korábban OKITI) Neurológiai Osztályán KIR-vasculitis iránydiagnózissal kezelt betegek vizsgálati eredményeinek feldolgozása a differenciáldiagnosztikai algoritmus pontosítása céljából. Módszerek: Az intézetünkben 2016. január és 2021. július között KIR-vasculitis gyanújával vizsgált 46 beteg vizsgálati eredményeinek statisztikai feldolgozása. Eredmények: Az akut stroke-ellátás során végzett CTA- és DSA-vizsgálat számos esetben felhívja a figyelmet KIR-i vasculitis lehetőségére. A pontos diagnózis felállításában segít a vasculitisprotokollal végzett koponya- MR- és MRA-vizsgálat. A megadott időszakban összesen 46 betegnél készült vasculitisprotokoll szerint MR- és MRA-vizsgálat. Az UH-val kimutatható halo-jel hasznos noninvazív kiegészítője a képalkotó vizsgálatoknak, ugyanakkor hiánya nem zárja ki a vasculitis lehetőségét. Pozitív halo-jel esetén végzett a. temporalis biopszia az esetek nagy részében alátámasztja a diagnózist. Hat betegnél (13%) láttunk egy vagy két oldali pozitív halo-jelet, ezek közül 3 betegnél lett pozitív a temporalis biopszia. Szérum- és liquorszerológiai vizsgálatok (szérum: HIV, HCV, HBV, VZV, HSV, Treponema pallidum, Borellia burgdorferi, liquor: HSV, VZV, Borellia) szükségesek a szekunder vasculitis kizárásához. A radiológiai vizsgálatok, a rutin labor- és a szerológiai vizsgálatok eredménye alapján 17 betegnél (37%) igazoltunk KIR-vasculitist; minden diagnosztizált beteg szteroid- vagy speciális immunterápiában (rituximab, MTX, cyclophosphamid) részesült. Összefoglalás: A központi idegrendszeri vasculitis lehetséges tünetei a stroke és a TIA-események. A betegség diagnosztizálása fontos, mert ezen betegek esetében a szekunder prevenciós módszerek (thrombocytaaggregáció- gátlás, antikoaguláció, lipidcsökkentés) nem elégségesek, a sikeres kezeléshez immunmoduláns terápia szükséges. A központi idegrendszeri vasculitisek diagnózisához körültekintő klinikai szemlélet szükséges, speciális eszközös vizsgálati módszerek és protokollok alkalmazásával.
NMDAR-encephalitissel átfedő demyelinisatiós szindróma – diagnosztikai és terápiás kérdések
Az anti-N-metil-D-aszpartát-receptor (NMDAR-) encephalitis az NMDAR GluN1 alegysége elleni IgGantitestekkel társuló autoimmun kórkép. A tünetek súlyossága ellenére csak a betegek 35%-ánál mutatható ki koponya-MRI-vel károsodás, ami leggyakrabban monofázisos formában fordul elő. A legfrissebb adatok alapján azonban az anti-NMDAR encephalitisben szenvedők kis százalékánál további relapszusok jelentkezhetnek, melyek hátterében demyelinisatiós laesiók mutathatók ki. A szakirodalomban egyre több adat lelhető fel, miszerint az NMDAR-encephalitis átfedést mutathat más autoimmum, demyelinisatiós kórképpel, leggyakrabban neuromyelitis optica spektrum betegséggel (főként anti- MOG ellenanyag-pozitív estekben), ritkábban sclerosis multiplexszel. A felmerülő diagnosztikai nehézségeket egy eset kapcsán mutatjuk be. A 24 éves férfi pszichiátriai beutalást követően 2 hónapos tünetkezdetet követően először 2014 májusában került felvételre a Neurológiai Klinikára memóriazavar, bal oldali latens hemiparesis kivizsgálása céljából. Akkor készült koponya-MRI-n disszeminált, gócos agyi folyamat ábrázolódott, gyűrűszerű kontrasztanyag-halmozással, kétoldali hippocampus-érintettséggel. A látott kép leginkább ADEM-nek felelt meg. A liquorban oligoklonális gammopathia látszott. A virális és paraneoplasiás eredetet kizártuk. Intravénás szteroidterápiára átmeneti javulás jelentkezett, azonban a terápia leépítését követően ismételt állapotrosszabbodás következett be. A szteroidterápia ismétlése érdemi változást nem hozott, plazmaferézisben részesült, azathioprinterápiát kapott. A diagnosztikai vizsgálatok során az ellenanyag-vizsgálat alapján anti- NMDAR encephalitis diagnózist állítottuk fel. PET CTvel követtük 3 évig. Állapota stagnált, koponya-MRI-n sem jelent meg új laesio, kifejezett jobb oldali hippocampalis atrophia látszott. Imuran elhagyását követően 2 évvel kettős látása jelentkezett, koponya-MRI-vizsgálaton novum fehérállományi laesiók jelentek meg. A látott radiológiai kép és a korábbi liquorlelet, valamint a klinikum alapján felmerült sclerosis multiplex lehető- sége, intravénás nagy dózisú szteroidterápiát alkalmaztunk. Szérum-aquaporin-4, anti-MOG, anti-NMDAR ellenanyag- vizsgálat a szteroidterápiát követően készült, negatív eredményt adott. A szakirodalmat részletesen áttekintve az anti-MOG ellenanyag-pozitív NMO szövődik leggyakrabban az NMDA-R encephalitisszel átfedő demyelinisatiós szindrómával, a sclerosis multiplex ettől jóval ritkább. A közös hatékony terápiás opció a rituximab, aminek támogatását kérvényeztük.
Neuroborreliosis által okozott kisérvasculitis diagnózisa és komplex kezelése
Bevezetés: A neuroborreliosis a Lyme-kór korai vagy késői szövődménye, ami a fertőzöttek 10-15%-ában alakul ki a B. burgdorferi hematogén vagy közvetlenül a perifériás, illetve agyidegek mentén történő terjedése révén. A korai stádiumban lymphocytás meningitis, agyidegtünetek, polyradiculopathia, a késői stádiumban myelitis, ritkán encephalitis jelentkezhet. Központi idegrendszeri vasculitis a fertőzöttek 0,3–1%-ában alakul ki, jellemzően a vertebrobasilaris rendszerben. Főként a nagy, de ritkán a kisereket is érinti. Szekunder profilaxisként célzott antibiotikum-terápia alkalmazandó, ezért fontos a fertőzés kimutatása. Módszer: Egy 52 éves férfi beteg esetét mutatjuk be, aki hirtelen kialakult dysarthria, poliglott aphasia, járási és törzsataxia miatt jelentkezett kivizsgálásra. A koponya- MR-vizsgálat által igazolt multiplex ischaemiás laesiók lokalizációja, valamint az emelkedett liquorösszfehérje alapján felmerült kisérvasculitis lehetősége. A beteg állapota egy héten belül romlott, a kontroll-MR-vizsgálat a laesiók számának jelentős növekedését igazolta. HIV, HBV, HCV, HSV1, VZV, Borrelia, lues szűrővizsgálatokat végeztünk, illetve szisztémás autoimmun betegségekben megjelenő autoantitesteket vizsgáltunk (ANA, ANCA, anti-SSA, anti-SSB, anti-DNS, anti-Scl-70, anti- Jo-1, anti-Sm, anti-beta-2-glikoprotein, anti-cardiolipin). B. burgdorferi elleni antitest jelenlétét igazoltunk a szérumban és a liquorban. A liquor-/szérumantitest arány intrathecalis antitestképzést bizonyított. (A többi vizsgálat negatív eredménnyel zárult.) A beteget a terápiás protokollnak megfelelően iv. ceftriaxonnal kezeltük. A beteg állapota a kezelés után tovább romlott, az ismételten elvégzett kontroll-koponya-MR a laesiók számának és méretének progresszióját igazolta. Ekkor immunológus bevonásával per os szteroid- és azathioprinkezelést kezdtünk. A kontroll-MR-vizsgálatok további progressziót igazoltak, ezért rituximabra váltottunk, mely mellett a beteg állapota klinikailag javult, a képalkotó vizsgálatok újabb laesiókat nem mutattak ki. Eredmények: A fenti vizsgálatok alapján neuroborreliosissal összefüggésbe hozható kisérvasculitist állapítottunk meg. Következtetés: Tekintettel arra, hogy a betegség a célzott antibiotikum-kezelést követően is progrediált, felvetjük parainfekciózus immunmediált patomechanizmus lehetőségét.
PML szokatlan etiológiával
A 41 éves nőbeteg kivizsgálása 1,5 hónapja progrediáló, felső végtagi túlsúlyú, enyhe hemiparesis miatt történt. A koponya-CT-n a felső kamrasíkban látszott fehérállományi hypodensitas, elsősorban sclerosis multiplex vagy térfoglalás gyanú merült fel. Koponya-MR során mindkét féltekében kiterjedt, konfluáló jellegű fehérállományi eltérés látszott. MR-morfológia alapján multifokális leukoencephalopathia gyanúja felmerült. A beteg kórelőzményében semmilyen korábbi betegség, gyógyszerszedés nem volt. Kiterjedt vírusszerológiai és liquorimmunológiai vizsgálat történt, PML-gyanú miatt liquor-JC-vírus-vizsgálat is, utóbbi pozitív eredményt hozott. A szteroid-lökéskezelés eredménytelen volt, neurológiai státuszban fokozatos romlást észleltünk. A kontroll- koponya-MR a folyamat jelentős progresszióját mutatta. A beteg többszöri, ismételt kikérdezése során derült ki, hogy 2 éve rendszeres plazmadonor Ausztriában és Magyarországon is. A Szent László Kórház Immundefektus Rendelésén történt ambuláns kivizsgálás, a feltárt alacsonyabb IgG-szint és a lymphocyta-fenotipizálás alapján CVID (common variable immunodeficiency) diagnózist állapítottunk meg. Immunológiai vélemény szerint a CVID önmagában nem magyarázza a PML-t, transzfúziós szakember szerint ezt plazmadonoroknál sem tapasztalták. Feltételezésünk szerint a két tényező együttes oki szerepe valószínűsíthető. Ismételten IVIG-kezelést kapott, ami eredménytelennek bizonyult. Pécsett történt agybiopszia a PML diagnózisát megerősítette. Körülbelül 5 hónapos betegséglefolyást követően betegünk elhunyt.
Új autoantitestek jelentősége a vékonyrost-neuropathiában – esetismertetés
38 éves férfi beteget vizsgáltunk 2021 tavaszán 4 éve tartó, egyre gyakrabban jelentkező, hirtelen testhelyzetváltozás által provokált szédülés miatt. Rosszullétei alkalmával pulzusa 180/perc, szisztolés vérnyomása 180-200 Hgmm körüli. Nyugalmi pulzusa 90-100/perc, vérnyomása nyugalomban fiziológiás. Többször fordult elő ájulás is. A végtagokban neuropathiás fájdalom jelentkezett. Fizikális vizsgálattal a végtagok distalis részén jelzett hypalgesián és melegre vonatkozó hypaesthesián kívül neurológiai kórjele nem volt. Panaszai megfeleltek posturalis orthostaticus tachycardia szindrómának (POTS), dysautonomiának. 2016-ban kullancscsípést követően Lyme-kórra jellegzetes bőrtünetei voltak. 2017-ben antibiotikum- terápiában részesült. 2018-ban Borrelia-IgGpozitív lett, antibiotikum-kezelést nem javasoltak, 2019-ben ismételt Borrelia-IgG-negatív volt. 2018-ban, 2019-ben többször vizsgálták gyomor-bél passzázszavar, abdominalis angina, illetve phaeochromocytoma gyanúja miatt negatív eredménnyel, az ekkor készült ENG negatív volt. 2020-ban németországi laborban anti-FGFR3 és anti-TS-HDS antitest-pozitív lett. 2021-ben az ismételt ENG-vizsgálat továbbra sem igazolt polyneuropathiát. A bőrbiopszia vékonyrost-neuropathiát igazolt, az intraepidermalis idegrostok száma jelentősen csökkent (0,3 rost/mm). A szokásos laborvizsgálatok mellett konfokális mikroszkópos corneavizsgálat, tilt table vizsgálat, autonóm idegrendszeri vizsgálat és lumbalpunctio is történt. Anti-FGFR3 és anti-TS-HDS-pozitív vékonyrostneuropathia miatt szteroidlökés-kezelést kezdtünk 2021 júniusában.
Paraneoplasia talaján kialakult myelopathia esete
Bevezetés: A malignus térfoglalásokhoz társuló, központi idegrendszert károsító paraneoplasias kórképek változatosak. Az immunmediált folyamatot a daganat által expresszált proteinek triggerelik. A specifikus antineuralis antitestek kimutatása megerősíti az etiológiát, de hiányuk nem zárja ki a folyamatot. Betegek és módszerek: 73 éves nő tüdőtumorhoz társuló myelitisesetét ismertetjük. Eredmények: Az anamnézisben tonsillectomia, appendectomia és alsó végtagi mélyvénás thrombosis ismert. 2014-ben a pajzsmirigy papillaris carcinomája miatt thyreoidectomiát, majd radiojód-kezelést végeztek. Rendszeres nyomon követés mellett a daganat kiújulására utaló jel nem volt. 2021 májusában mellkas- CT-felvételen a tüdő centrális térfoglalását vetették fel. Átvizsgálás során bronchofiberoszkópiával tumor indirekt jeleit találták, a kefecitológia szövettani eredménye negatív lett. 2021. júniusban haspuffadás, obstipatio, vizeletretenció, járási nehezítettség jelentkezett. A hasi panaszok hátterében a sebész subileust véleményezett. Fizikális vizsgálattal agyidegtünet nem volt, a jobb alsó végtag proximalis hajlító izmaiban latens paresis volt kétoldali pyramisjellel, mindkét alsó végtagon kifejezett ataxiával. Egyoldali segítséggel tudott csak járni. A thoracalis gerinc-MRI-felvétel alapján a Th I–X. csigolya közötti szakaszon myelitis, a Th XI–XII. csigolyaszintben pedig metasztázis lehetőségét vetették fel. A liquor víztiszta és színtelen, normális sejtszám- és glükózszint mellett az összprotein- és az albuminszint-emelkedett volt. A liquor-citopatológia negatív, a szérum-B12- és -folsav-szint normális tartományban volt; a szérumonkoneurális antitestek, az AQP4 és a MOG elleni antitest vizsgálata is negatív eredményű lett. A vírus- és bakteriális szerológia negatív lett vagy korábban átvészelt fertőzést igazolt. Szteroid-lökésterápia mellett a vegetatív panaszok megszűntek, a beteg járása is sokat javult. A Th XI–XII. csigolya magasságában lévő metasztázisra összesen 20 Gy sugárkezelést kapott. CT-vezérelt biopsziát végeztek, a szövettan tüdő-adenocarcinomát igazolt. A szteroid-lökésterápia mellett észlelt átmeneti javulást követően a beteg állapota rosszabbodott, súlyos paraparesis alakult ki vizeletretencióval, járásképtelenné vált. Következtetés: A paraneoplasiás myelopathia a gerincvelői betegségek ritka formája, sokszor a daganat felismerése előtt jelentkezik. Paraneoplasiás myelopathia gyanúja esetén tumorkutatást kell végezni. A tumor adekvát kezelése határozza meg a kimenetelt.
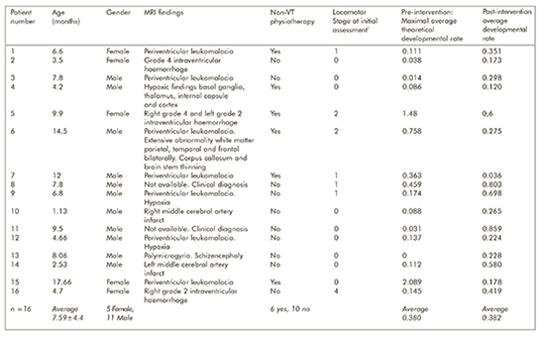
Segíti-e a cerebralis paresisben szenvedő gyermekek bruttó motoros funkcióinak fejlődését a Vojta-módszer?
Egyedi esetekben klinikailag jelentős javulásról számolnak be Vojta-módszer alkalmazásával a bruttó motoros funkció, az izomerő és a mozgás területén; a módszer a második és harmadik szintű evidenciákkal alátámasztott kezelési formák közé került a cerebralis paresis terápiájában. A vizsgálat célja a Vojta-módszer bruttó motoros funkcióra gyakorolt hatásának megértése volt. Klinikai vizsgálatunk egyetlen csoportos, pre-poszt adatgyűjtésen alapuló elrendezést alkalmazott a bruttó motoros funkció változásának mérésére a GMFM-88 (Gross Motor Function Measure-88) eszköz alkalmazásával két hónapos időtartamú Vojta-terápia kapcsán. Tizenhat beteget vontunk be a vizsgálatba. A kezelés után szignifikáns mértékben gyorsult a GMFM-88-pontszámok növekedése (0,005; p < 0,001) és a lokomotoros fejlettségi stádiumok elérése (1,063; p < 0,0001). Következtetés – Vizsgálatunk eredménye szerint 18 hónaposnál fiatalabb, cerebralis paresisben szenvedő gyermekek esetén a Vojta-módszer elősegíti a GMFM-88-pontszámok növekedését és a lokomotoros fejlettségi stádiumok elérését. Mivel funkcionális edzést nem alkalmaztunk, és egyéb kezelést sem használtunk a Vojta-módszeren kívül, a GMFM-88-pontszámok növekedésében megnyilvánuló javuló eredményeket a Vojta-módszer posturalis kontrollt aktiváló hatásának tulajdoníthatjuk. Vizsgálatunk eredménye szerint 18 hónaposnál fiatalabb, cerebralis paresisben szenvedő gyermekek esetén a Vojta-módszer elősegíti a GMFM-88-pontszámok növekedését és a lokomotoros fejlettségi stádiumok elérését. Mivel funkcionális edzést nem alkalmaztunk, és egyéb kezelést sem használtunk a Vojta-módszeren kívül, a GMFM-88-pontszámok növekedésében megnyilvánuló javuló eredményeket a Vojta-módszer posturalis kontrollt aktiváló hatásának tulajdoníthatjuk.
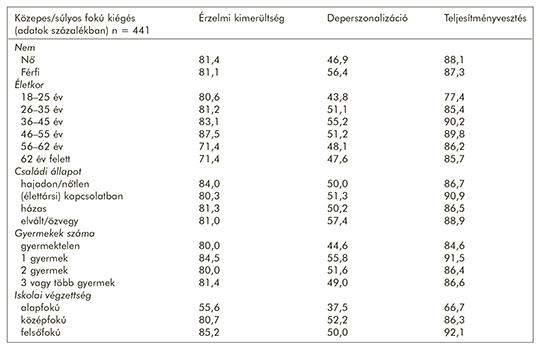
A kiégés vizsgálata egészségügyi dolgozók között
Az elmúlt évtizedek egészségügyi reformjai főként gazdasági szempontokra alapoztak, és az ágazatban napjainkra jelentős problémához vezetett, hogy a humán erőforrás kérdése háttérbe szorult, amit a kiégésszindróma tovább súlyosbít. A kutatás célja az egészségügyi dolgozók kiégési jelenségének komplex vizsgálata volt. A strukturált, papír alapú önkitöltős kérdőívekre alapozott keresztmetszeti vizsgálat Komló, Pécs és Kecskemét városában foglalkoztatott dolgozók körében történt. Demográfiai adatok felvétele mellett a kiégés vizsgálatához a Maslach Burnout Inventory (MBI) kérdőívet használtuk, a kognitív/viselkedésbeli hibákat, diszfunkcionális elvárásokat pedig a Diszfunkcionális Attitűd Skála (DAS) segítségével térképeztük fel. A hangulatzavar kimutatásához a Beck-féle rövidített depresszió-kérdőívet alkalmaztuk, továbbá erőfeszítés-jutalom-egyensúlytalanság kérdőív és Társas Támogatás kérdőív is kitöltésre került. Összességében 473 kérdőív került kiosztásra, és 441 teljesen kitöltött kérdőív érkezett vissza a vizsgálati időszak végéig. A munkavállalók döntő többsége 36–55 év közötti (63,1%). Az átlagos kiégési pontszám 58,6 (SD = 16,3), melyből 63 fő (14,2%) alacsony, 356 fő közepes (80,7%) és 22 fő (5,1%) súlyos kiégéssel érintett. A multivariációs analízis során az ellátási típust tekintve az aktív fekvőbeteg-ellátás (OR = 1,018), az életkor (OR = 2,514), a családi állapot (OR = 1,148), az ápolói munkakör (OR = 1,246), a társas támogatás hiánya (OR = 1,189) és a nem megfelelő javadalmazás (OR = 9,719) bizonyultak a kiégés független rizikótényezőinek (p < 0,05 minden esetben). A depresszió súlyossága és a kiégés (korrelációs együttható = 0,238), továbbá a diszfunkcionális attitűdök és a kiégés (korrelációs együttható = 0,212) között szignifikáns összefüggés igazolódott (p < 0,001 mindkét esetben). Eredményeink alapján az egészségügyi dolgozók (különösen a szakdolgozók) jelentős része közepes fokú, 5,1%-a pedig súlyos fokú kiégésben szenved. A kiégésnek vannak befolyásolható (ellátási típus, munkakör, társas támogatás) és nem befolyásolható (életkor, család) tényezői, melyeket az esetleges prevenciós, illetve intervenciós beavatkozások során figyelembe kell venni.
Hírvilág
2021. SZEPTEMBER 16.
A Magyar Falu-egészségügyi Tudományos Társaság XI. Konferenciája
A koronavírus-fertőzés szövődményei: Alkoholizmus, dohányzás, szerhasználat címmel konferenciát rendez a Magyar Falu-egészségügyi Tudományos Társaság 2021. szeptember 25-én, Budapesten az MTA Nagytermében.
1.
2.
3.
4.
5.
Egészségpolitika
Hadiállapotként kezeli és így is reagál a kormány az egészségügy „rendezésére”1.
2.
3.
Mesterséges intelligencia
A legújabb, MI által asszisztált robotsebészet megérkezett Magyarországra4.
Orvoslás és társadalom
Különleges nap halmozottan sérült gyermekeket nevelő szülők számára a Bükki Nemzeti Parkban5.