Az eLitMed.hu orvostudományi portál a böngészés tökéletesítése érdekében cookie-kat használ.
Ha bővebb információkat szeretne kapni a cookie-k használatáról és arról, hogyan módosíthatja a beállításokat, kattintson ide: Tájékoztató az eLitMed.hu Cookie-használatáról.
Részletes keresés
Kérjük, állítsa be a paramétereket!
Találatok száma: 1270
Az életkor jelentősége SM-ben
A sclerosis multiplex (SM) elsősorban a fiatalabb felnőttkor betegsége, bár újabb tudományos adatok arra utalnak, hogy az incidencia, a prevalencia és a betegségkezdeti átlagéletkor emelkedik. A későn, 50 éves kor után kezdődő SM ritka jelenség, publikált adatok alapján prevalenciája 4–10% között mozog. A későn induló SM-ben túlsúlyban van a progresszív fenotípus, és magasabb arányban érintett a gerincvelő. A későn induló SM-ben szenvedők klinikai jellemzői eltérnek fiatalabb társaikétól, beleértve a rokkantsági mérföldkövek elérésének gyakoribb arányát. Az életkor független tényező az Expanded Disability Status Scale (EDSS) által mért fogyatékosság romlásához és a progresszív fázis jelentkezéséhez. Az öregedés során az immunsejtek mennyiségi és funkcionális elváltozásai következnek be, ezeket „immunosenescence- nek” nevezik. Míg a legtöbb egyénnél a hatodik évtized után jelentkeznek klinikailag releváns immunosenescence-jellemzők, a korai immunoszcencia felléphet bizonyos immunterápiák alatt, és nem kizárt, hogy a terápia időtartama, valamint a szekvenciális gyógyszeres terápiák befolyásolják a korai immunoszcencia kialakulását, ami a fertőző szövődmények kockázati tényező formájában jelenik meg. Jelentős előrelépés történt az SM kezelésében, de az idősebb betegeknél a terápiás döntés különösen nagy kihívást jelent. A legtöbb randomizált klinikai gyógyszervizsgálatból kizárták az 55 évesnél idősebbeket, ezért az erre a korosztályra vonatkozó hatékonysági és biztonsági adatok a klinikai vizsgálatok alcsoportos vagy post-hoc elemzésén alapulnak, vagyis az időskorúak kezelésével kapcsolatos ismereteink nem elegendőek. Az idősebb SM-betegek terápiájának megválasztásánál nagyobb mértékben kell figyelembe venni a kezeléssel összefüggő nemkívánatos események, köztük a súlyos fertőzések nagyobb kockázatát, a társuló betegségeket és ezek gyógyszeres kezelését.
Dysimmun neuropathiák a pandémia idején
Bevezetés: A 2021-es évet tekintve klinikai gyakorlatunkban az akut gyulladásos demyelinisatiós polyneuropathiás esetek incidenciájának növekedését tapasztaltuk. Az esetszám-emelkedés feltételezhetően összefüggésben áll a SARS-CoV-2-fertőzéshez kapcsolódó parainfekciózus és a Covid-19-vakcinák használatával járó posztvakcinációs perifériás idegrendszeri szövődményekkel, emellett azonban egyéb kóroki faktorok szerepét is tekintetbe kell venni. Betegek és módszerek: Előadásunkban ismertetjük a 2021. március–június között észlelt, dysimmun neuropathiával diagnosztizált 6 betegünk klinikumát, vizsgálati eredményeit, az alkalmazott terápia hatékonyságát és a kórlefolyást. A klinikai tünetek megjelenése előtti hónapban négy alkalommal védőoltás alkalmazását, 2 esetben lezajlott SARS-CoV-2-fertőzést találtunk. Egy betegnél a védőoltás utáni, kézenfekvőnek tűnő ok-okozati háttér ellenére kiegészítő vizsgálatokkal neuroborreliosis igazolódott. Következtetés: A SARS-CoV-2-fertőzéssel, illetve a Covid-19-vakcinákkal asszociált dysimmun neuropathiák klinikuma és terápiás válaszkészsége a klasszikus Guillain–Barré-szindrómától több szempontból eltérést mutatott. Az elkülönítő kórismék mérlegelése még az egyértelműnek tűnő esetek kapcsán is fontos.
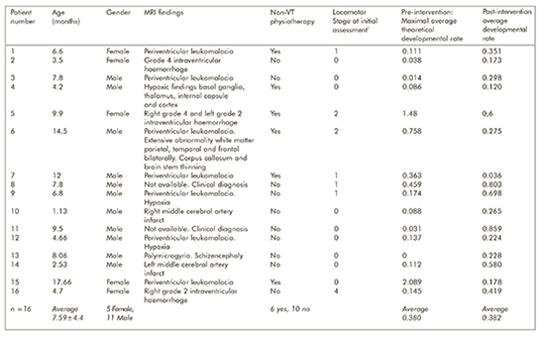
Segíti-e a cerebralis paresisben szenvedő gyermekek bruttó motoros funkcióinak fejlődését a Vojta-módszer?
Egyedi esetekben klinikailag jelentős javulásról számolnak be Vojta-módszer alkalmazásával a bruttó motoros funkció, az izomerő és a mozgás területén; a módszer a második és harmadik szintű evidenciákkal alátámasztott kezelési formák közé került a cerebralis paresis terápiájában. A vizsgálat célja a Vojta-módszer bruttó motoros funkcióra gyakorolt hatásának megértése volt. Klinikai vizsgálatunk egyetlen csoportos, pre-poszt adatgyűjtésen alapuló elrendezést alkalmazott a bruttó motoros funkció változásának mérésére a GMFM-88 (Gross Motor Function Measure-88) eszköz alkalmazásával két hónapos időtartamú Vojta-terápia kapcsán. Tizenhat beteget vontunk be a vizsgálatba. A kezelés után szignifikáns mértékben gyorsult a GMFM-88-pontszámok növekedése (0,005; p < 0,001) és a lokomotoros fejlettségi stádiumok elérése (1,063; p < 0,0001). Következtetés – Vizsgálatunk eredménye szerint 18 hónaposnál fiatalabb, cerebralis paresisben szenvedő gyermekek esetén a Vojta-módszer elősegíti a GMFM-88-pontszámok növekedését és a lokomotoros fejlettségi stádiumok elérését. Mivel funkcionális edzést nem alkalmaztunk, és egyéb kezelést sem használtunk a Vojta-módszeren kívül, a GMFM-88-pontszámok növekedésében megnyilvánuló javuló eredményeket a Vojta-módszer posturalis kontrollt aktiváló hatásának tulajdoníthatjuk. Vizsgálatunk eredménye szerint 18 hónaposnál fiatalabb, cerebralis paresisben szenvedő gyermekek esetén a Vojta-módszer elősegíti a GMFM-88-pontszámok növekedését és a lokomotoros fejlettségi stádiumok elérését. Mivel funkcionális edzést nem alkalmaztunk, és egyéb kezelést sem használtunk a Vojta-módszeren kívül, a GMFM-88-pontszámok növekedésében megnyilvánuló javuló eredményeket a Vojta-módszer posturalis kontrollt aktiváló hatásának tulajdoníthatjuk.
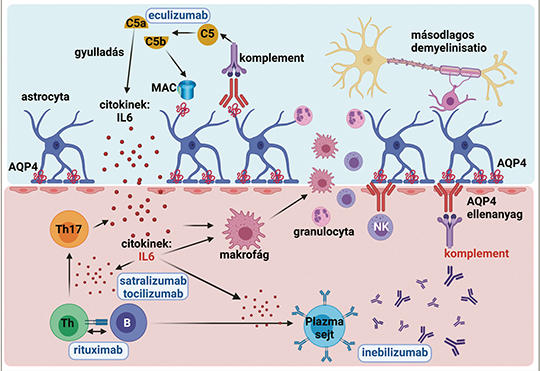
Terápiás megközelítés és új evidenciák a neuromyelitis optica spektrum kezelésében
A neuromyelitis optica spektrum betegség (NMOSD) az esetek körülbelül 80%-ában AQP4-ellenanyaggal társul. A szeronegatív betegek körülbelül negyedében a központi idegrendszeri myelin oligodendrocyta glikoprotein (MOG) ellen mutatható ki ellenanyag, és ez a kórkép a MOG-ellenanyag-asszociált betegség (MOGAD) elnevezést kapta. Jelen közlemény áttekinti az off-label azathioprin és mycophenolat mofetil, valamint az evidenciákon alapuló B- és plazmasejt-depletio, az IL-6-jelátvitel és a komplement útvonal antagonizálás klinikai aspektusait NMOSD-ben. Az összefoglaló tárgyalja az NMOSD-terápia terhességi vonatkozásait, és a MOGAD – NMOSD-től eltérő – kezelési megközelítését. Az NMOSD kezelése kapcsán az utóbbi két évben több, III. fázisú klinikai tanulmányon alapuló I. osztályú evidencia jelent meg. A monoklonális ellenanyagokkal végzett vizsgálatok a rituximab (anti-CD20), az inebilizumab (anti-CD19), a tocilizumab (anti-IL6R), a satralizumab (anti-IL6R) és az eculizumab (anti-C5) hatékonyságát és biztonságosságát jelzik egyéb immunterápiákkal kombinálva vagy monoterápiában. A MOGAD kezelését bonyolítja, hogy az esetek körülbelül fele monofázisos, és a MOG ellenanyag a betegség lefolyása során spontán vagy kezelés hatására eltűnhet. A tartós immunszuppresszió igényét MOGAD-ban a relapsusterápiát követő, leépített orális szteroidkezelés után célszerű eldönteni. NMOSD-ben a fenntartó terápia folytatása javasolt terhesség és szoptatás alatt is, és ezt az optimális kezelés kiválasztásánál fertilis nőbetegeknél figyelembe kell venni. Az új evidenciák terápiarezisztens NMOSD-ben is több lehetőséget kínálnak, és a MOGAD kezelési stratégiája is körvonalazódik.
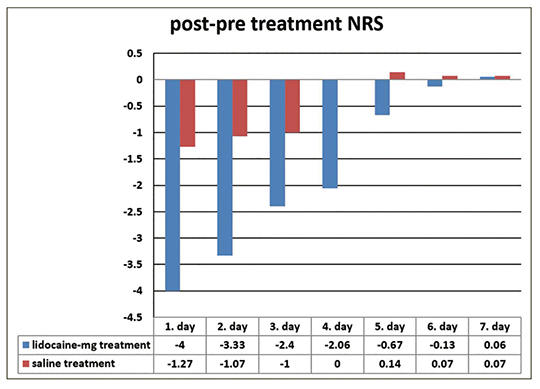
[Fájdalomcsillapító-túlhasználathoz társuló fejfájás kezelése intravénás lidokainnal és magnéziummal]
[A fájdalomcsillapító-túlhasználathoz társuló fejfájás kezelése során a detoxifikáció roppant kellemetlen a beteg számára. Vizsgálatunk célja az volt, hogy megállapítsuk az alacsony dózisú intravénás lidokain és magnézium (100 mg lidokain és 1,25 mg magnézium) kombinációjának hatékonyságát fájdalomcsillapító-túlhasználathoz társuló fejfájásban szenvedők detoxifikációjában. Összesen 30 beteget vontunk be a vizsgálatba; 15 beteg 24 óra időtartamú intravénás hidratációban részesült, 15 beteg 24 óra időtartamú intravénás hidratáció mellett a fájdalom kezdetekor 1 órás időtartamú lidokain-magnézium infúziót is kapott. Dokumentáltuk a fejfájás súlyosságát (numerikus fájdalomskála, NRS), időtartamát, kezdetét, a havi fájdalomcsillapító-fogyasztást és a havi fejfájásos napok számát. Egy héten keresztül értékeltük a két csoport fejfájássúlyosságát a napi kezelés előtt és után. A kezelés előtti NRS-értékekben nem volt szignifikáns különbség a két csoport között; az intravénás lidokain-magnézium infúziót kapó csoportban az első 5 nap során szignifikánsan csökkentek a kezelés utáni NRS-értékek (p < 0,05). Az 1 órás időtartamú, kombinált lidokain-magnézium infúzió elősegítheti, hogy a fájdalomcsillapító-túlhasználathoz társuló fejfájásban szenvedők detoxifikációja sikeresebb legyen: csökkenjen a fájdalom és a gyógyszerhasználat (neuroleptikumok, benzodiazepinek, antiemetikumok és opioidok használata), továbbá csökkenjen a kórházi tartózkodás hossza, valamint költsége. A kombinált használat során kevesebb mellékhatás jelentkezik, mint akkor, ha a szereket külön-külön alkalmazzuk.]
Paradigmaváltás a krónikus szívelégtelenség gyógyszeres terápiájában
A szívelégtelenség incidenciája, prevalenciája folyamatosan növekszik, a betegség morbiditása és a mortalitása továbbra is nagy, így a kórkép jelentősége óriási, megfelelő kezelése kiemelt jelentőségű. A betegség prognózisát javító érdemi evidenciák továbbra is csak csökkent balkamra-funkcióval járó krónikus szívelégtelenség (HFrEF) kezelése esetén állnak rendelkezésre. Az elmúlt évtizedekben számos „mérföldkővizsgálat” született, melyek eredményei a mai napig alapjaiban határozzák meg a betegség terápiáját. A HFrEF bázisterápiája sokáig három alappillérre épült: angiotenzinkonvertáló-enzim- (ACE-) gátló, β-blokkoló és mineralokortikoidreceptor-antagonista, melyek I/A ajánlási szinttel szerepelnek a különböző szívelégtelenség-ajánlásokban. 2014-ben publikálták az áttörő sikert hozó, nagy jelentőségű PARADIGM-HF (heart failure) vizsgálatot, amelyben egy teljesen új gyógyszercsoportot, az angiotenzinreceptor-blokkoló/ neprilysininhibitor (ARNI-) vegyületek csoportjába tartozó sacubitril/valsartant vizsgálták HFrEF-betegeken. A vizsgálat eredménye szerint a sacubitril/valsartan szignifikáns mértékben, 20%-kal csökkentette a cardiovascularis (CV) halálozás és a szívelégtelenség miatti hospitalizáció primer összetett végpontját, valamint 16%-kal csökkentette az összmortalitást egy aktív komparátorhoz, az HFrEF terápiájában a legnagyobb evidenciákkal rendelkező enalaprilhoz képest. Az Európai Kardiológusok Társasága (European Society of Cardiology, ESC) 2016-os szívelégtelenség-irányelve I/B evidenciaszinttel javasolja a sacubitril/ valsartan alkalmazását ACEI helyett a szívelégtelenség miatti hospitalizáció és halálozás csökkentése céljából olyan ambuláns HFrEF-betegek esetén, akik az optimális ACEI, β-blokkoló (BB) és mineralokortikoidreceptor-antagonista (MRA-) kezelés ellenére is panaszosak maradnak. A későbbiekben sacubitril/valsartannal több kisebb vizsgálatot is publikáltak kissé eltérő indikációkkal és más betegcsoportokon. A PIONEER-HF vizsgálat bizonyította, hogy a sacubitril/valsartan terápia korai, az akut szívelégtelenség stabilizációját követően történő megkezdése biztonságos és hatékony HFrEF-betegek esetén, gyorsabban csökkenti a szívelégtelenség prognózisával korreláló NT-proBNP-szintet, mint az enalapril. A TRANSITION és a TITRATION vizsgálat a sacubitril/valsartan terápia kezdetéről, a dózistitrálás módjáról adott hasznos információkat. A sacubitril/ valsartan megjelenése új korszak kezdetét jelentette néhány évvel ezelőtt a HFrEF terápiájában. Ez a korszak Magyarországon most zajlik. Elképzelhető, hogy az SGLT-2-inhibitoroknak köszönhetően egy újabb korszak kapujában állunk, és erre várhatóan választ ad majd az ESC idén megjelenő új szívelégtelenség-ajánlása.
Lipidcsökkentő kezelés idült vesebetegségben az új tanulmányok és ajánlások tükrében
Az idült vesebetegség (chronic kidney disease – CKD), amely napjainkban a populáció 10-14%-át érinti, drámai módon fokozza a cardiovascularis megbetegedések gyakoriságát és súlyosságát, amelyek következtében a betegek többsége meghal, még a vesepótló kezelés előtt. A jelenlegi cardiovascularis rizikót becslő ponttáblázatok CKD-ban jelentősen alulmérik a valós kockázatot, ezért ebben a betegpopulációban nem alkalmazhatók. Cardiovascularis kockázat besorolására is elsősorban a CKD súlyosságának megállapítására alkalmazott kombinált GFR-fehérjevizelés táblázat használata javasolt, amelyet az elmúlt évi hazai kardiológiai konszenzuskonferencia is elfogadott. A koleszterincsökkentő kezelés haszna CKD-ban is bizonyított, az általános populációhoz hasonlóan 1 mmol/l-es LDL-c-csökkentés 20%-kal csökkenti a jelentős cardiovascularis események előfordulását, csak dializált betegek esetében szerényebbek az eredmények a nem atheroscleroticus kórképek előtérbe kerülése miatt. Az újabb klinikai vizsgálatok egyértelműen azt jelezték, hogy minél alacsonyabbak az elért LDL-c-értékek, annál kisebb a jövőbeni cardiovascularis események kockázata is, emiatt az elérendő LDL-c-értékeket az új ajánlások is szigorították.
Egészséges, alvászavaros és neurológiai beteg felnőttek álmai és rémálmai
Az álombeszámolók megbízható kutatási eszközök, és az álmodás alatt egyes agyi régiók az alvásszakaszoktól függetlenül, lokálisan és következetesen aktiválódnak, fejti ki a Lancet Neurology összefoglaló tanulmánya. Az ugyanazon akció (azaz a végrehajtott vs. álmodott cselekvés, tapasztalat) során az ébrenlét és az alvás alatt aktiválódó agyterületek közötti hasonlóságok és különbségek arra utalnak, hogy ugyanazok a neurális hálózatok szolgálnak alapul mindkét tudatállapotban megélt élmények és végrehajtott cselekedetek számára. Talán egyetlen kivétel a bazális ganglionok működése a REM-alvászavaros Parkinson-kórosok álombeli mozgása során.
A pitvarfibrilláció szerepe a stroke kialakulásában: a CHA2DS2 – VASc rizikófelmérő skála alkalmazása
A stroke betegség halált és rokkantságot okozó hatása miatt jelentős népegészségügyi probléma. Az agyi ischaemiás érbetegségek 20%-át kardiális eredetű embolizáció okozza, melynek egyik legfontosabb oka a nem billentyűeredetű pitvarfibrilláció, ami a stroke tekintetében mintegy három-ötszörös rizikót eredményez. Célkitűzés: Jelen tanulmány célja a pitvarfibrilláló betegek stroke rizikójának megítélésére szolgáló CHADS2-VASc rendszer bemutatása. A pitvarfibrilláció felismerése, adekvát kezelése elengedhetetlen része a súlyos szövődmények megelőzésének. A pitvarfibrilláció érrendszeri hatásaira vonatkozóan a legismertebb indexek a HAS-BLED és a CHADS2 – VASc. Az European Society of Cardiology ajánlása szerint a CHADS2-VASc felmérés minden, kockázati csoportba tartozó beteg gondozása során javasolt, ahol felmerül az antikoaguláns terápia lehetősége. Az ápoló több szinten és kompetencia mentén is be tud kapcsolódni a PF betegek stroke rizikójának csökkentésébe. Az elsődleges prevenció, az egészségnevelés minden egészségügyi szakdolgozó feladata és felelőssége; ugyanakkor a kiterjesztett hatáskörű ápoló (APN) akár a diagnosztizálás, illetve a terápia inicializálása terén is szerepet kaphat.
Covid-19 betegséget követő encephalitis
A Covid-19 betegség megjelenését követően rövid idő után világossá vált, hogy noha az elsősorban légúti tünetekkel jár, ezek mellett nagyon sok esetben egyéb szervek, szervrendszerek, így az idegrendszer károsodására utaló tünetek is megjelennek. Az első észlelés és közlés óta megjelent és naponta megjelenő nagy mennyiségű, a betegséggel, annak szövődményeivel foglalkozó közlemény között számos neurológiai komplikációkkal foglalkozó is megtalálható. Az adatok alapján viszonylag gyakori ideggyógyászati szövődménynek tartható az encephalitis kialakulása. Tünetei az esetek többségében a még zajló légúti kórfolyamattal egyidejűleg vagy a kialakult kritikus állapot során észlelhetők; többféle megjelenési formáját is közölték. Az általunk ismertetett esetben a központi idegrendszer érintettségét jelző tünetek több héttel a lezajlott Covid-19-pneumonia után, a beteg ebből a szempontból már gyógyult állapotában jelentek meg. A klinikum, a képalkotó, EEG- és liquorvizsgálatok eredményei alapján a tünetek hátterében encephalitis igazolódott. Az alkalmazott terápia mellett a klinikai szempontból rohamosan javuló folyamat hátterében az elvégzett vizsgálatok egyértelmű kórokot nem igazoltak. A korábban zajlott SARS-CoV-2-vírusinfekciót is figyelembe véve Covid-19 betegséget követő posztinfekciós központi idegrendszeri kórfolyamatot véleményeztünk, melyre vonatkozóan jelenleg csak elvétve található irodalmi adat.
1.
2.
3.
4.
5.
1.
2.
3.
Egészségpolitika
A Magyar Járóbeteg Szakellátási Szövetség állásfoglalása az ágazat helyzetéről4.
Gondolat
Üdv nálunk! Van már, aki írja a fekete pontjaid? – Nyomasztás a közoktatásban5.