Az eLitMed.hu orvostudományi portál a böngészés tökéletesítése érdekében cookie-kat használ.
Ha bővebb információkat szeretne kapni a cookie-k használatáról és arról, hogyan módosíthatja a beállításokat, kattintson ide: Tájékoztató az eLitMed.hu Cookie-használatáról.
Részletes keresés
Kérjük, állítsa be a paramétereket!
Találatok száma: 228
IVIG-en innen és túl – A CIDP kezelési lehetőségei kórházunk adatai alapján
A krónikus gyulladásos demyelinisatiós polyneuropathia (CIDP) a perifériás idegrendszer betegsége, ami kezelés nélkül maradandó rokkantságot okozhat. A kórházunkban gondozott betegek adatait tekintettük át az alkalmazott terápia típusának és hatékonyságának megítélése, a terápia okozta mellékhatások és azok gyakoriságának felmérése céljából. Az adatokat az országos CIDP-regiszterből, illetve a kórházi medikai rendszerből nyertük. A diagnosztikai kritériumok minden esetben teljesültek. A betegség típusos tünetekkel járt, 1-1 esetben észleltünk tisztán szenzoros formát, illetve DADS-variánst. Az átlagos életkor a betegség kezdetekor 52 év (medián) volt. 5 esetben először Guillain–Barré-szindróma, egy-egy esetben pedig polyneuropathia és kétoldali carpalis alagút szindróma volt a kezdeti diagnózis. A leggyakrabban alkalmazott kezelés az intravénás immungobulin (IVIG) volt, de több páciensnél végeztünk plazmaferézist, illetve néhány esetben tartós immunszuppresszív terápia is beállításra került. Két esetben autológőssejt-transzplantáció történt. A terápiák hatékonyságának megítélését nehezítette, hogy a mindennapi közkórházi gyakorlatnak nem része a pontozóskálák felvétele. Szteroidterápia egy esetben volt hatástalan, adekvát dózisú és időtartamú adagolás ellenére. Plazmaferézis vagy IVIG mellett a betegek többsége egyensúlyba került. Súlyosabb relapszusok esetén a beállított immunszuppresszív kezelés is hatékonynak bizonyult 1-1 esetben. A leggyakoribb mellékhatás az Imuran okozta hasi panaszok és laboreltérések voltak, két esetben fordult elő tartós szteroidkezelés következményeként osteoporosis kompressziós csigolyatörésekkel, egy esetben IVIG-kezeléshez társuló fejfájás. Összefoglalás: A krónikus gyulladásos demyelinisatiós polyneuropathia jól felimerhető és diagnosztizálható betegség, ami jól reagál adekvát dózisban és megfelelő ideig alkalmazott terápiára, így a tartós rokkantság megelőzhető. Kellő odafigyeléssel a kezelések mellékhatásai is kivédhetők.
Chorea minor
Az 5,5 éves gyermeknél egy hónappal lázas torokgyulladást követően polyarthritis zajlott, majd egy hónap múlva grimaszolás, vokális ticek jelentek meg. Később fokozódó figyelemzavar, bizarr végtagmozgások, fejrángás alakult ki. Törzsén, végtagjain számos hyperaemiás, gyűrű- szerű exanthema jelent meg. Pszichológiai, neurológiai vizsgálatai pszichés eredetet, vokális tic miatt kezdődő Tourette-szindrómát véleményeztek. Organikus ok tisztázása céljából vizsgáltuk, státuszában kifejezett hypotonia, jobb túlsúlyú ballisticus és choreiform mozgások, orofacialis dyskinesis, dysarthria, motoros imperzisztencia, nyelvfibrilláció volt észlelhető. Eszközfogáskészségét elvesztette, játszani, enni, rajzolni sem tudott. Koponya-MR negatív, a bal oldali nucleus caudatus tömegesebb volt. A liquor paraneoplasiás panel vizsgálata kétes volt (a Purkinje-sejtek citoplazmája, részben az elsődleges nyúlványokkal gyengén ábrázolódtak). Intrathecalis IgG-képzés nem igazolódott. A klinikai kép – lázas infekciót követő polyarthritis, erythema marginatum, viselkedés- és figyelemzavar, illetve cho- rea – alapján poststreptococcalis betegség merült fel. Torokváladék- tenyésztés negatív, AST jelzetten emelkedett volt. A szívultrahang eltérést nem talált. A major és minor kritériumok alapján betegségét reumás láz részeként jelentkező Sydenham-choreának tartottuk. Szteroid-, penicillin- és NSAID-terápia indult, mely mellett mind ízületi, mind neurológiai tünetei jelentősen regrediáltak. Másfél éves követése kapcsán két alkalommal észleltünk relapszust, interkurrens infekció, illetve tonsillectomia kapcsán. A tüneti szerek (haloperidol, tiapridal, carbamazepine) érdemi állapotjavulást nem eredményeztek, szteroid adására viszont mindkét alkalommal javultak a panaszai. Édesapjánál gyermekkorában zajlott poststreptococcalis polyarthritis miatt családi hajlam felmerül, HLA-vizsgálata folyamatban van. Konkluzió: Az antibiotikum-érában is felmerül chorea hátterében reumás láz, melynek diagnózisa a klinikai képen, valamint major és minor kritériumok jelenlétén alapul. A tüneti szerek és a tartós penicillinprevenció mellett immunterápiára is szükség lehet.
Új autoantitestek jelentősége a vékonyrost-neuropathiában – esetismertetés
38 éves férfi beteget vizsgáltunk 2021 tavaszán 4 éve tartó, egyre gyakrabban jelentkező, hirtelen testhelyzetváltozás által provokált szédülés miatt. Rosszullétei alkalmával pulzusa 180/perc, szisztolés vérnyomása 180-200 Hgmm körüli. Nyugalmi pulzusa 90-100/perc, vérnyomása nyugalomban fiziológiás. Többször fordult elő ájulás is. A végtagokban neuropathiás fájdalom jelentkezett. Fizikális vizsgálattal a végtagok distalis részén jelzett hypalgesián és melegre vonatkozó hypaesthesián kívül neurológiai kórjele nem volt. Panaszai megfeleltek posturalis orthostaticus tachycardia szindrómának (POTS), dysautonomiának. 2016-ban kullancscsípést követően Lyme-kórra jellegzetes bőrtünetei voltak. 2017-ben antibiotikum- terápiában részesült. 2018-ban Borrelia-IgGpozitív lett, antibiotikum-kezelést nem javasoltak, 2019-ben ismételt Borrelia-IgG-negatív volt. 2018-ban, 2019-ben többször vizsgálták gyomor-bél passzázszavar, abdominalis angina, illetve phaeochromocytoma gyanúja miatt negatív eredménnyel, az ekkor készült ENG negatív volt. 2020-ban németországi laborban anti-FGFR3 és anti-TS-HDS antitest-pozitív lett. 2021-ben az ismételt ENG-vizsgálat továbbra sem igazolt polyneuropathiát. A bőrbiopszia vékonyrost-neuropathiát igazolt, az intraepidermalis idegrostok száma jelentősen csökkent (0,3 rost/mm). A szokásos laborvizsgálatok mellett konfokális mikroszkópos corneavizsgálat, tilt table vizsgálat, autonóm idegrendszeri vizsgálat és lumbalpunctio is történt. Anti-FGFR3 és anti-TS-HDS-pozitív vékonyrostneuropathia miatt szteroidlökés-kezelést kezdtünk 2021 júniusában.
Neuroborreliosis által okozott kisérvasculitis diagnózisa és komplex kezelése
Bevezetés: A neuroborreliosis a Lyme-kór korai vagy késői szövődménye, ami a fertőzöttek 10-15%-ában alakul ki a B. burgdorferi hematogén vagy közvetlenül a perifériás, illetve agyidegek mentén történő terjedése révén. A korai stádiumban lymphocytás meningitis, agyidegtünetek, polyradiculopathia, a késői stádiumban myelitis, ritkán encephalitis jelentkezhet. Központi idegrendszeri vasculitis a fertőzöttek 0,3–1%-ában alakul ki, jellemzően a vertebrobasilaris rendszerben. Főként a nagy, de ritkán a kisereket is érinti. Szekunder profilaxisként célzott antibiotikum-terápia alkalmazandó, ezért fontos a fertőzés kimutatása. Módszer: Egy 52 éves férfi beteg esetét mutatjuk be, aki hirtelen kialakult dysarthria, poliglott aphasia, járási és törzsataxia miatt jelentkezett kivizsgálásra. A koponya- MR-vizsgálat által igazolt multiplex ischaemiás laesiók lokalizációja, valamint az emelkedett liquorösszfehérje alapján felmerült kisérvasculitis lehetősége. A beteg állapota egy héten belül romlott, a kontroll-MR-vizsgálat a laesiók számának jelentős növekedését igazolta. HIV, HBV, HCV, HSV1, VZV, Borrelia, lues szűrővizsgálatokat végeztünk, illetve szisztémás autoimmun betegségekben megjelenő autoantitesteket vizsgáltunk (ANA, ANCA, anti-SSA, anti-SSB, anti-DNS, anti-Scl-70, anti- Jo-1, anti-Sm, anti-beta-2-glikoprotein, anti-cardiolipin). B. burgdorferi elleni antitest jelenlétét igazoltunk a szérumban és a liquorban. A liquor-/szérumantitest arány intrathecalis antitestképzést bizonyított. (A többi vizsgálat negatív eredménnyel zárult.) A beteget a terápiás protokollnak megfelelően iv. ceftriaxonnal kezeltük. A beteg állapota a kezelés után tovább romlott, az ismételten elvégzett kontroll-koponya-MR a laesiók számának és méretének progresszióját igazolta. Ekkor immunológus bevonásával per os szteroid- és azathioprinkezelést kezdtünk. A kontroll-MR-vizsgálatok további progressziót igazoltak, ezért rituximabra váltottunk, mely mellett a beteg állapota klinikailag javult, a képalkotó vizsgálatok újabb laesiókat nem mutattak ki. Eredmények: A fenti vizsgálatok alapján neuroborreliosissal összefüggésbe hozható kisérvasculitist állapítottunk meg. Következtetés: Tekintettel arra, hogy a betegség a célzott antibiotikum-kezelést követően is progrediált, felvetjük parainfekciózus immunmediált patomechanizmus lehetőségét.
A krónikus antikoaguláns-kezelés gyakorlati kérdései Covid-19-pandémia idején
A koronavírus-fertőzés több szempontból is hatást gyakorol a véralvadási rendszerre és a véralvadás gátlására alkalmazott gyógyszeres terápiára. Covid-19 miatt kórházba került betegek között szokatlan számban fordul elő a véralvadás zavaraival kapcsolatos eltérés. A pitvarfibrilláció (AF) előfordulása a Covid-19 miatt kezelt, és közülük kórházba felvett betegekben szintén gyakoribbnak tűnik. Orális antikoaguláns-terápiában részesülő Covid-19-betegeknél a vérzés, vagy a thromboemboliás szövődmények kockázatának minimalizálása érdekében figyelembe kell venni a vese- és májműködést, valamint az orális antikoaguláns-, és a Covid-19-terápia közötti gyógyszer-gyógyszer kölcsönhatásokat. Direkt orális antikoagulánsok (DOAK) esetében a jobb biztonság, a kedvezőbb kezelési adherencia és a fix adagolás előnyei mellett a gyógyszercsoport alkalmazásához nem szükséges a hatás laboratóriumi ellenőrzése, ami a közvetlen érintkezés elkerülése és az egészségügyi hálózat terheinek csökkentése szempontjából is előnyösebb lehet. Jelen tanulmányban a vírusfertőzés kapcsán alkalmazott gyógyszerek és az alvadásgátlás potenciális interakcióit tekintjük át, illetve a Covid-19 nyomán kialakuló coagulopathia kérdései mellett kitérünk a távolságtartási intézkedések kapcsán az antikoaguláns-terápiával kapcsolatos nehézségekre.
Negatívnyomás-terápia Covid-19-pandémia idején: fasciitis necrotisans és retroperitonealis tályog kezelése
A fasciitis necrotisans ritka, nagy mortalitású betegség. Leggyakrabban a végtagokon, hasfali lágyrészekben és a perinealis régióban alakul ki, de ritkán a retroperitoneumot is érintheti. A kezelés alapja a korai necrectomia és antibiotikum-kezelés, melyet negatívnyomás-terápiával érdemes kiegészíteni. Közleményünkben egy kiterjedt, csípőtájékról kiinduló fasciitis necrotisans és a retroperitoneumba terjedő tályog sikeres kezelését ismertetjük. A beteg jobb csípőtájéka fölött fokozatosan növekvő, fájdalmas duzzanat alakult ki, amely kifekélyesedett. Első vizsgálatakor jelentősen emelkedett laboratóriumi gyulladásos markerek igazolódtak, emellett a necroticus elváltozás hátterében felmerült a sarcoma lehetősége. Kezdetben antibiotikum-kezelés és mintavétel történt. A CT-vizsgálat nagy méretű, a retroperitoneumba is terjedő tályogrendszert igazolt. A műtét során fasciitis necrotisansra jellemző kép volt látható, necrectomia, sebtisztítás történt, melyet negatívnyomás-terápiával egészítettünk ki. A beteg 14 napi kezelést követően gyógyult. A fasciitis necrotisans kezelésében alapvető fontosságú a negatívnyomás-terápia. A kezeléssel jelentősen csökkenthető a sebkötözések, valamint az egészségügyi személyzet és betegek közötti kontaktusok száma. A Covid-19-járvány miatt ennek különös a jelentősége, hiszen a vírus terjedésének féken tartásában kiemelt szerepe van az emberek közötti szoros kontaktus minimalizálásának.
[Az intracranialis fertőzés kockázati tényezői transsphenoidalis endoszkópos hypophysisadenomectomia után]
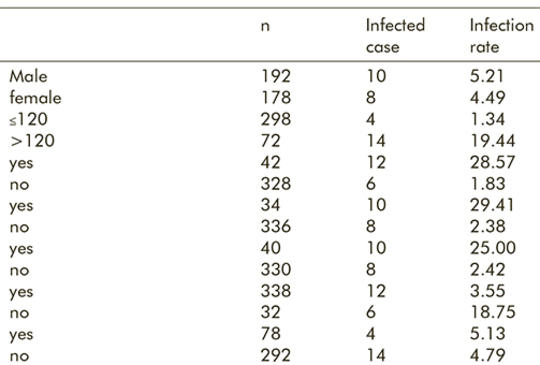
[Háttér – A transsphenoidalis endoszkópos hypophysisadenomectomia utáni intracranialis fertőzés kockázati tényezőivel kapcsolatos tudásunk ellentmondásos. Cél – A transsphenoidalis endoszkópos hypophysisadenomectomia utáni intracranialis fertőzés kockázati tényezőinek elemzése, valamint a megelőzés és infekciókontroll lehetőségeinek feltárása. 370 olyan beteget vontunk be a vizsgálatba, akik transsphenoidalis endoszkópos hypophysisadenomectomiában részesültek kórházunkban 2014 januárja és 2017 októbere között. Elemeztük a posztoperatív intracranialis fertőzés kockázati tényezőit, valamint összehasonlítottuk a kórházi ápolás hosszát és költségeit a fertőzést szenvedettek és nem fertőződöttek csoportja között. A 370 beteg közül 18 szenvedett el posztoperatív intracranialis fertőzést; fertőződési arány: 4,86%. Az intraoperatív vérveszteség > 120 ml, a cerebrospinalis szivárgás, a diabetes, a preoperatív hormonkezelés, a macroadenoma és a 4 óránál hosszabb műtéti idő növelte szignifikáns mértékben a fertőzéskockázatot (p < 0,05). A preoperatív antibiotikum-alkalmazás megelőzte az intracranialis fertőződést. Az intracranialis fertőzésben nem szenvedőkhöz képest a fertőzést elszenvedők esetében szignifikánsan megnőtt a kórházi ápolás hossza és költsége (p < 0,05). Megbeszélés – A transsphenoidalis endoszkópos hypophysisadenomectomia utáni intracranialis fertőzés kockázati tényezőinek elemzése nagy klinikai jelentőséggel bír, mivel az ismeret birtokában javulhat a fertőzések megelőzése, illetve az infekciókontroll. A transsphenoidalis endoszkópos hypophysisadenomectomia utáni intracranialis fertőzés kockázatát számos tényező befolyásolja, és e tényezők a prognózisra és a költségekre is hatást gyakorolnak. ]
Pszichózis mint az antibiotikumok mellékhatása
Direkt kapcsolat van az antibiotikum-expozíció és az akut pszichózis között, állapította meg a Brain, Behavior, & Immunity – Health című szaklap tanulmánya. Az egyesült államokbeli kutatók cikke az első olyan tanulmány, ami az egyes antibiotikumok pszichiátriai mellékhatásainak (insomnia, hallucináció, delúzió, delírium, katatónia, paranoia, érzelmi elszíntelenedés, pszichózis) gyakoriságát értékeli.
A humán immunrendszer rendszerelvű megközelítése
A nukleotidpolimorfizmusok kutatása révén kiderült, hogy az autoimmun betegségek kialakulásában nagyon kis hatáserősséggel nagyon sok genetikai lokusz közreműködik, és itt is kiderült, hogy egy-egy kórkép molekuláris heterogenitása – pl. SLE esetén – milyen óriási. E betegségek kezelését forradalmasította a biologikumok rendszerimmunológiának köszönhető bevezetése.
[Subduralis, subarachnoidealis és állományi vérzés egyidejű kialakulása perifériás arteria cerebri media aneurysmaruptura után]
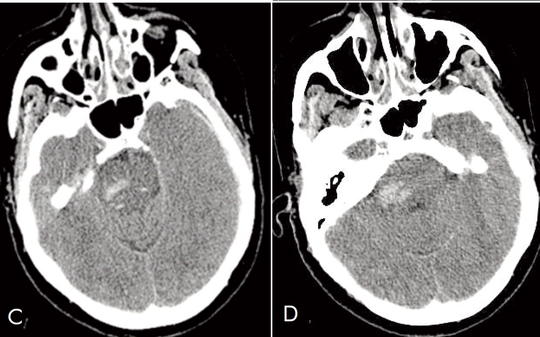
[Az agyi állományvérzés leggyakoribb oka hypertonia, a subarachnoidealis vérzésé érmalformáció megrepedése, a subduralis haematomáé rendszerint koponyatrauma. E háromféle vérzés egy időben, közös okra visszavezethetően ritkán alakul ki. Az intracerebralis aneurysmák gyakorisága a Willis-körtől távolodva csökken, az a. cerebri media distalis szakaszán alig fordul elő, ezek az esetek szinte mindig úgynevezett mycoticus aneurysmák, melyek általában súlyos immundeficiens állapotokban, endocarditisben alakulnak ki. Az 59 éves nőbeteg anamnézisében hypertonia, diétával egyensúlyban tartott diabetes mellitus szerepelt. Trauma nem érte. Felvételére egy napja fennálló, mind kifejezettebb szótalálási nehézség, bal oldali fejtetői fájdalom miatt került sor. Felvételekor enyhe motoros aphasiát észleltünk. Érkezése után néhány perccel comatosussá vált, légzése felületes lett. CT-vizsgálattal bal oldalon, frontoparietalisan subduralis és subarachnoidealis vérzés, mellette állományvérzés ábrázolódott, jobb oldalon a ponsban is állományvérzés látszott. Haemostatisa rendben volt. A subduralis haematoma evacuatióját követően gépi lélegeztetésre volt szükség. Szepszis alakult ki, MRSA igazolódott. Széles spektrumú antibiotikum mellett többször szorult transzfúzióra. Echokardiográfia vegetációt nem igazolt. Neurológiai státusza, vigilitasa fokozatosan javult, per os táplálhatóvá vált. A megkezdett rehabilitációt GM status epilepticus szakította meg. Koponya-CT, CT-angiográfia bal oldalon, az a. cerebri media perifériás szakaszán aneurysmát igazolt. Fizikális státusza alapján két hónappal később vált alkalmassá műtétre, melynek során bal oldali hátsó frontális feltáráson keresztül a corticalis felszínen elhelyezkedő aneurysmát két clippel elláttuk. A műtéti lelet és az érfalból készült szövettani vizsgálat „valódi”, nem mycoticus aneurysmát igazolt. Betegünk kórtörténetének különlegessége az egyidejűleg kialakult érmalformáció okozta subduralis, subarachnoidealis és agytörzsi, infratentorialis vérzés. Az igazolódott aneurysmaesetünk lokalizációjában rendkívül ritka. Még inkább különleges, hogy nem mycoticus aneurysma volt. A beteg maradványtünetekkel, de aktív életet él.]
1.
2.
3.
Ideggyógyászati Szemle Proceedings
Egészségügyi szakmai irányelv az akut ischaemiás stroke diagnosztikájáról és kezeléséről4.
5.
1.
2.
Klinikai Onkológia
Hasnyálmirigyrák: az ESMO klinikai gyakorlati irányelve a diagnózishoz, kezeléshez, követéshez*3.
Klinikai Onkológia
Gyógyszerbiztonsági szemelvények – a múlt tanulságai és a jövő lehetőségei4.
5.