Az eLitMed.hu orvostudományi portál a böngészés tökéletesítése érdekében cookie-kat használ.
Ha bővebb információkat szeretne kapni a cookie-k használatáról és arról, hogyan módosíthatja a beállításokat, kattintson ide: Tájékoztató az eLitMed.hu Cookie-használatáról.
Részletes keresés
Kérjük, állítsa be a paramétereket!
Találatok száma: 306
RAAS-gátló kezelés – Covid-pandémia
A SARS-CoV-2 okozta különböző méretű és lefolyású akut légzési szindróma ma az egészségügyi rendszerek legnagyobb kihívása világszerte. A Covid-19 klinikai képének kialakulásában döntő szerepe van a renin-angiotenzin-aldoszteron, valamint a kinin-kallikrein rendszernek, illetve ezen rendszereken belül két endopeptidáznak, az ACE és ACE-2 enzimeknek. Az ACE által stimulált Ang II/AT1R tengely káros hatásait (oxidáns, gyulladáskeltő hatás, vasoconstrictio) az ACE-2 által indukált AT2R- és MasR-aktivitás (antioxidáns, gyulladáscsökkentő hatás, vasodilatatio) ellensúlyozza. A SARS-CoV-2 azért okoz ilyen súlyos tüdő- és szisztémás gyulladást, mert az ACE-2-t, mint a tüdő fontos védelmi tényezőjét, károsítja a SARS-CoV-2 fehérjetüskéje az ACE-2-höz kötődéssel, ami az ACE-2-szint csökkenéséhez vezet. Ezzel párhuzamosan fokozott a bradikinintermelődés, amely a BKB1- és BKB2-receptorok révén ugyancsak erősíti a SARS-CoV-2 gerjesztette citokinvihart. Mivel a RAAS-gátló szerek (ACEI, ARB) különböző támadási helyeken és különböző mértékben befolyásolják a két említett szabályozó rendszert és enzimeket, sürgős volt szerepük tisztázása a Covid-fertőzés során, hiszen alkalmazásuk igen kiterjedt és nélkülözhetetlen pillére számos népbetegségnek (hypertonia, cardiorenalis anyagcsere-betegségek). A patofiziológiai és kísérletes adatok alapján jogosan feltételezhető, hogy Covid-fertőzésben a társbetegségekkel járó esetekben – kifejezetten az idős egyéneknél – a csökkent ACE-2-expressziót a RAAS-gátlók helyreállíthatják, és újra érvényesülni tud az elmaradt, vagy csökkent védőhatás. Ez a védőhatás mindkét RAAS-gátlóra érvényes. A klinikai vizsgálatok egyértelműen alátámasztják a különböző nemzetközi társaságok deklarált véleményét, miszerint a RAAS-gátlók alkalmazása nem növeli a Covid-19-előfordulást, illetve a súlyos, kritikus Covid-betegek megjelenésének kockázatát. Ennek értelmében az elindított RAAS-gátló kezelést folytatni lehet és szükséges a Covid-19 betegség kialakulása folyamán.
A csont- és ásványianyagcsere-zavar kezelése
A krónikus vesebetegség következtében kialakuló csont- és ásványianyagcsere- zavar egy szisztémás betegség, amelynek az alábbiak a jellemzői: ― a fibroblastnövekedési faktor-23 (FGF 23), kalcium-, foszfát-, parathormon- (PTH-) és D-vitamin anyagcsere zavara; ― a csontátépülés, -mineralizáció, -volumen, lineális növekedés és erősség zavara, amely a renalis osteodystrophiához (ROD), valamint osteoporosishoz vezet, és fokozott törési kockázatot eredményez; ― metasztatikus vascularis és lágy rész kalcifikáció/csontosodás, amelynek következménye a jelentősen fokozott cardiovascularis morbiditás, mortalitás.
[A csontok egészségvédelme epilepsziás betegek körében]
[Az epilepsziás betegek kezelése során használt antiepileptikus szerek mellékhatásai következtében számos szisztémás mellékhatás alakul ki. Az antiepileptikus szerek hosszú távú használatának egyik ismert mellékhatása a csontok alacsony ásványianyag-sűrűsége és a megnövekedett csonttörési kockázat. Habár a közelmúltban több tanulmány is alátámasztotta az antiepileptikumok használata és a megnövekedett csonttörési kockázat közötti összefüggést, eddig még nem határozták meg pontosan, milyen hosszan tart ez a folyamat, és nincs pontos konszenzus a csontsűrűségmérés mikéntje, szükséges frekvenciája, valamint a kalcium- és D-vitamin-pótlás kivitelezése terén sem. Vizsgálatunkban az epilepsziaambulanciánkon az érvényben lévő irányelvekkel összhangban kezelt és utánkövetett betegek adatait elemeztük, és értékeltük a lehetséges csontmineralizációs betegségek diagnosztizálását, a csontmineralizációs betegségek megelőzését. Tanulmányunk célja, hogy felhívjuk a figyelmet a megfelelő protokoll szerint végrehajtott csontmetabolizmus-ellátás fontosságára. Az Antalya Kutató Orvosegyetem Neurológiai Osztályának epilepsziaambulanciáján utánkövetett, magas osteoporosiskockázatú (valproinsav, VPA és enzimindukáló szerek használata, 5 évesnél hosszabb antiepileptikum-használat, posztmenopauzális nőbetegek) epilepsziás betegek adatait elemeztük és értékeltük szűrési protokoll használatával. A protokoll alkalmazásával 190 olyan beteget szűrtünk ki, akik osteoporosiskockázata retrospektív módon igazolást nyert. Négy beteget szekunder osteoporosis miatt kizártunk a vizsgálatból. A 186 vizsgálatba vont beteg 52,2%-a volt nő (n = 97) és 47,8%-a férfi (n = 89). A betegek 42%-a esetében volt alacsony a csontok ásványianyag-denzitása, ezen belül 11,8% volt az osteoporosis, és 30,6% az osteopenia előfordulása. Az osteoporosis ará-nya magasabb volt a fiatal életkori csoportban (18–45), a különbség statisztikailag szignifikánsnak bizonyult (p = 0,018). Az osteoporosis és az osteopenia előfordulási arányában nem volt különbség a nemek között. A monoterápiában részesülő betegekhez képest a politerápiában részesülők körében magasabb volt az osteoporosis előfordulási aránya és kisebb a csontok ásványianyag-sűrűsége. Az osteoporosis előfordulási arányát az egyes alkalmazott gyógyszercsoportok szerinti összehasonlításban vizsgálva kiderült, hogy az osteoporosis a VPA + carbamazepin- (CBZ) csoportban (29,4%) és a VPA-politerápia-csoportban (VPA+ nem enzimindukáló antiepileptikum; 19,4%) a leggyakoribb. Az osteoporosis és az osteopenia együttes előfordulása vagy az alacsony csontásványianyag-sűrűség leggyakrabban a VPA-politerápia-csoportban (58,3%) és a CBZ-politerápia-csoportban (CBZ + nem enzimindukáló antiepileptikum; 55,1%) fordult elő. Ezenkívül a csontmetabolizmus markereiben, a D-vitamin-szintekben és az osteoporosis-osteopenia arányokban a különböző gyógyszerterápiás csoportok között nem volt szignifikáns különbség. Mivel az epilepsziás betegek körében a csontvázrendszer egészségi állapota már fiatalkorban romlásnak indul, fontos volna a betegek csontmetabolizmusának rutinszerű, rendszeres szűrése, a betegek életmódbeli és diétás oktatása, és lehetőség szerint a VPA- és CBZ-tartalmú politerápia mellőzése.]
A Covid-19-fertőzés neuropszichiátriai szövődményei
A Covid-19-fertőzés vizsgálata kezdetben – amely leginkább az akut és viszonylag behatárolható időtartamú szomatikus tüneteket jelentette – a pandémia terjedése folyamán kiterjedt az elhúzódó, szövődményként értelmezhető tünetekre is. Gyűlnek az adatok a keringést, légzést, véralvadást érintő, valamint a reumatológiai, a bőrgyógyászati, a szemészeti következményekre vonatkoztatva csakúgy, mint a központi idegrendszeri elváltozások okozta akut és elhúzódó tünetekkel kapcsolatban. Eleinte szórványos esetközlések, majd populációs vizsgálatok, állatmodellek eredményei voltak olvashatók, a közlemény írásakor pedig már rendszerezést ígérő, áttekintő írások is megjelentek. A központi idegrendszerben okozott elváltozások megnyilvánulhatnak neurológiai tünetekben, megbetegedésekben, és pszichiátriai panaszokban, szindrómákban egyaránt. A tüneti skála széles, a patomechanizmust még nem térképezték fel tökéletesen; ebből fakadóan a terápiás próbálkozások még gyerekcipőben járnak. A neuropszichiátriai szövődmények epidemiológiai adatai egyelőre hiányosak, de gyors ütemben pontosodnak. Mértéktartó becslések szerint is több tízmillió személy érintettségét feltételezik világszerte. Az elhúzódó tünetek gyógyulásának vagy perzisztálásának megítéléséhez még nem telt el elég idő. Mindezek miatt jelenleg a legfontosabb feladat a vírusterjedés minél hatékonyabb megakadályozásán túl a vírus okozta központi idegrendszeri kórfolyamatok mind pontosabb megismerése és hatékony terápiájuk kidolgozása. Jelenlegi ismereteink szerint a neuropszichiátriai szövődmények patomechanizmusa multifaktoriális. A vírus közvetlen neuron- és gliaműködést károsító hatásán túlmenően sokkal inkább számolnunk kell az agyi keringészavar, a hiányos oxigenizáció káros következményeivel, valamint kiterjedt szisztémás, elhúzódó immunfolyamatokkal, amelyek kimutatható módon károsítják az agyszövetet, beleértve a neuronokat, axonokat, szinapszisokat és a gliasejteket is. Az említett mechanizmusokat részletezi a cikk nem szisztematikus irodalmi áttekintés formájában, ugyanakkor kitér a terápiás lehetőségekre is.
Klinikum
2021. JÚNIUS 21.
Az immunitás nemi különbségeinek hatása a vakcinafejlesztésre
Bár a vakcináció az egyik legsikeresebb közegészségügyi intervenció, a klasszikus vakcinafejlesztés leginkább empirikus alapokon folyik, a vakcinák biztonságossági és immunogenitási profilja patogénspecifikus. Az oltási rezsimek minden beoltandó számára ugyanazt az oltást ajánlják, holott jól ismert: a beoltott egyén sajátosságai – életkor, nem, komorbiditások, egyéb infekciók, mikrobiom – jelentősen befolyásolják a vakcinációra adott individuális választ. A Frontiers in Immunology összefoglaló közleménye áttekinti a férfi, illetve női nem hatását az oltásokkal kapcsolatos immunválaszra, és az „ugyanazt az oltást mindenkinek”, illetve az „egy kórokozó, egy vakcina” szemlélet helyett a különböző populációkat figyelembe vevő oltásfejlesztési és oltási stratégia mellett érvel.
Gyulladás és autoimmunitás Covid-19-ben
A Covid-19 lefolyását az eltelt idő és súlyosság szerint több stádiumra oszthatjuk. A citokinvihar által kiváltott multiszisztémás inflammatorikus szindróma (MIS) és a következményes sokszervi károsodás a súlyos és kritikus fázisokban jelentkezik. Patológiai szempontból fontos a gyulladás (endothelitis) és a microthromboticus események együttes előfordulása. Mindezek a légzési elégtelenség mellett cardiovascularis, idegrendszeri, hepaticus és renalis károsodást is okozhatnak. A Covid-19-hez autoantitestek termelődése és autoimmun betegségek is társulhatnak. A multiszisztémás inflammatorikus szindrómát kortikoszteroidokkal, citokinellenes antitestekkel, JAK-gátlókkal lehet csillapítani („repurposing”). A legtöbb IL-6-gátló és a baricitinib több vizsgálatban igen hatékonynak bizonyult, ha megfelelő stádiumban, a szisztémás gyulladás (MIS) igazolása mellett alkalmazták.
Neurológiai tünetek és emelkedett kórházi mortalitás Covid-19-ben
Mint azt az elmúlt egy év tapasztalatai mutatják, a Covid a tüdőn túl számos egyéb szerv működésében képes kárt okozni. A vese-, máj-, szívérintettségen túl gyakran észlelhetünk az idegrendszert érintő manifesztációt is: többek között fejfájás, anosmia, új stroke vagy a már elszenvedett stroke tüneteinek felerősödése, epilepsziás betegekben emelkedett rohamfrekvencia, Guillain–Barré-szindróma, meningoencephalitis, akut demyelinisatiós encephalomyelitis (ADEM) társulhat a koronavírus-fertőzéshez. Eskandar és társai a Neurology-ban megjelent cikkükben azt vizsgálták, hogy a kórházi ellátást igénylő covidos esetekben a neurológiai tünetek megjelenése együtt jár-e a betegek halálozásának fokozott kockázatával.
SARS-Cov-2-fertőzés szövődményeként kialakult enormis nagyságú carotisthrombus kezelési lehetőségei
SARS-Cov-2-pozitív betegeknél megfelelő neurológiai tünetek megjelenése esetén mindig gondolnunk kell carotisbifurcatio-macrothrombusra. Kialakulásában fontos szerepet játszik a vírusos endotheliitis, a szisztémás gyulladás és a citokinvihar által okozott hypercoagulopathiás állapot. Két beteget kezeltünk SARS-Cov-2-fertőzés szövődményeként kialakult carotisbifurcatio-macrothrombus miatt. Eltérő kezelési stratégiát alkalmazva mindkét esetben sikerült a lágy macrothrombust eliminálni és a betegek neurológiai állapotát javítani. Az intravénás thrombolysis, a filteres védelemben végzett akut carotisstentelés és az aspirációval végzett mechanikus thrombectomia is effektív kezelési lehetőség lehet.
A méhnyakrák korszerű onkológiai kezelése
Világszerte évente több mint félmillió nőnél igazolódik méhnyakrák, és körülbelül 300 000 halálesetet okoz a betegség. A nyugati társadalmakban a cervixcarcinoma incidenciája és mortalitása csökken a humán papilloma vírus (HPV) elleni vakcinációnak és a populációs szintű szűrésnek köszönhetően. A fejlődő világ országaiban azonban továbbra is emelkedő a tendencia. A rákmegelőző állapotok és a korai méhnyakrák definitív onkológiai ellátása a stádiumfüggő kiterjesztéssel végzett műtétek révén lehetséges. A posztoperatív sugárkezelés vagy kemoradioterápia szükségessége a patológiai rizikófaktorok alapján határozható meg. Előrehaladott méhnyakrákban a definitív kemoradioterápia vagy a szisztémás kezelés a terápiás alternatívák. A fiatal betegek részéről gyakran felmerülő kívánság a fertilitásmegtartás, amely az onkológiai elvekkel csak jól definiált határok között egyeztethető össze, alapos felvilágosítást követően. A terhesség alatt felismert méhnyakrák becsült incidenciája 1,4-4,6 eset/100 000 szülés, amelynek ellátása során, az onkológiai szempontokon túl, a magzat biztonságát is szem előtt kell tartanunk az anya preferenciái alapján. A klasszikus kemoterápia mellett a biológiai szerek is megjelentek a közelmúltban a méhnyakrák szisztémás kezelési lehetőségei között: első vonalban bevacizumabbal egészíthető ki a ciszplatin-paclitaxel kombináció közel négy hónapos túlélési előnyt nyújtva a betegek számára; míg másodvonalban pembrolizumab adható mikroszatellita-instabil vagy PDL-1-et expresszáló (combined positive score [CPS] ≥1), illetve magas tumormutációs terheltséget (TMB ≥10) mutató daganatok esetén. A jelen munka egy rövid összefoglalót szolgáltat a méhnyakrák megelőzéséről, kivizsgálásáról és onkológiai ellátásáról.
Az anaerob baktériumok szerepe az agyi tályogokban: irodalmi összefoglaló
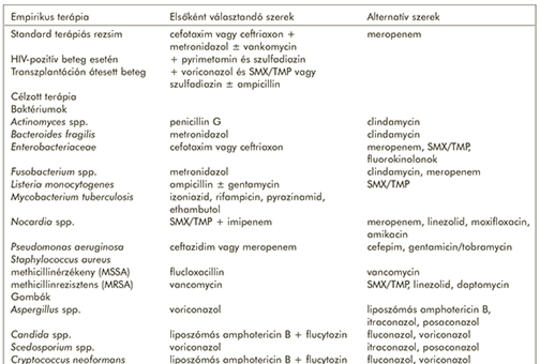
Az agytályog még napjainkban is potenciálisan súlyos következményekkel járó, életveszélyes betegség, ami jelentős diagnosztikus kihívást jelent nemcsak az idegsebészeknek, mikrobiológusoknak, de a neurológusoknak, pszichiátereknek, infektológusoknak, sürgősségi és intenzív osztályok orvosainak is – hiszen a gyakran láztalan, szisztémás infekció jeleit nem mutató beteg panaszai, tünetei hátterében az etiológia sokszor lassan tisztázódik. Az agyi tályog etiológiája általában polimikrobiális, leggyakrabban különféle aerob és obligát anaerob baktériumokkal. Minden infektív ágens kiváltotta kórképben a lehetséges kórokozók számbavételével kell tevékenységünket megtervezni. Az agyi tályogok anaerob etioló-giájára vonatkozó epidemiológiai tanulmányok gyakran jelentek meg az 1960-as és 1980-as évek között, manapság azonban erről a témáról nagyon kevés aktuális publikáció áll rendelkezésre. Az anaerob baktériumok szerepe a kórképben nagyon sokáig feltehetőleg aluldiagnosztizált volt, mivel sok laboratórium nem rendelkezett az anaerob baktériumok számára is megfelelő laboratóriumi felkészültséggel. A jelen összefoglaló közlemény célja az elérhető szakirodalom összefoglalása az obligát anaerob baktériumok agytályogokra vonatkozó etiológiájára vonatkozóan, beleértve ezek gyakoriságát és a jelenlegi terápiás ajánlásokat.
1.
2.
3.
Ideggyógyászati Szemle Proceedings
Egészségügyi szakmai irányelv az akut ischaemiás stroke diagnosztikájáról és kezeléséről4.
5.
1.
2.
Klinikai Onkológia
A rosszindulatú daganatok fenotípusának plaszticitása és az immunogén mimikri3.
Klinikai Onkológia
A szarkopénia mérése komputertomográfiával és jelentősége az onkológiai betegeknél4.
5.